1. trimestr (11.-14. týden)
Kombinovaný screening v 1. trimestru
Provádí se na konci prvního trimestru (11. - 14. týden těhotenství), kdy provádíme vyšetření biochemických markerů ze séra matky a ultrazvukové vyšetření. Tento screening je schopný zachytit ženy s vysokým rizikem chromozomálních vad u plodu - mezi nejčastější chromozomální vady patří Downův syndrom (trizomie chromozomu 21), Edwardsův syndrom (trizomie chromozomu 18) a Patauův syndrom (trizomie chromozomu 13), jejichž výskyt vzrůstá s věkem matky. Procento záchytu (tzv. detection rate) je u kombinovaného screeningu 95% (falešná pozitivita 5%). Ženám s vysokým rizikem (pozitivní screening) nabízíme další dovyšetření k potvrzení nálezu - invazivní (odběr choriových klků anebo amniocentézu) nebo neinvazivní vyšetření (Prenascan test).
Součástí ultrazvukového vyšetření je i posouzení podrobné morfologie a anatomie plodu, kdy jsme schopni na konci 1. trimestru zachytit plody s významnými vrozenými vadami.
Všechna ultrazvuková screeningová vyšetření na našem pracovišti provádí speciálně proškolení lékaři, kteří získali mezinárodní certifikaci FMF Certificate of competence in 11.-13.week, jež je akceptována Sekcí ultrazvukové diagnostiky České gynekologicko-porodnické společnosti. Podmínkou získání tohoto certifikátu jsou dobré teoretické i praktické znalosti problematiky ultrazvukového screeningu v 1. trimestru. Podmínky k získání certifikátu a seznam certifikovaných lékařů jsou k dipozici na http://www.gynultrazvuk.cz/ anebo https://fetalmedicine.org.
Jak a kdy se kombinovaný screening provádí:
Biochemické vyšetření ze séra matky:
KDY: optimálně v gestačním týdnu 10+0 až 10+6
(v některých případech lze provést i jako součást ultrazvukového vyšetření v jeden den tzv. “one test” v gestačním týdnu 12+2 až 13+6)
CO VYŠETŘUJEME: free beta hCG, PAPP-A, PlGF
Ultrazvukové vyšetření:
KDY: optimálně v gestačním týdnu 12+2 až 13+6
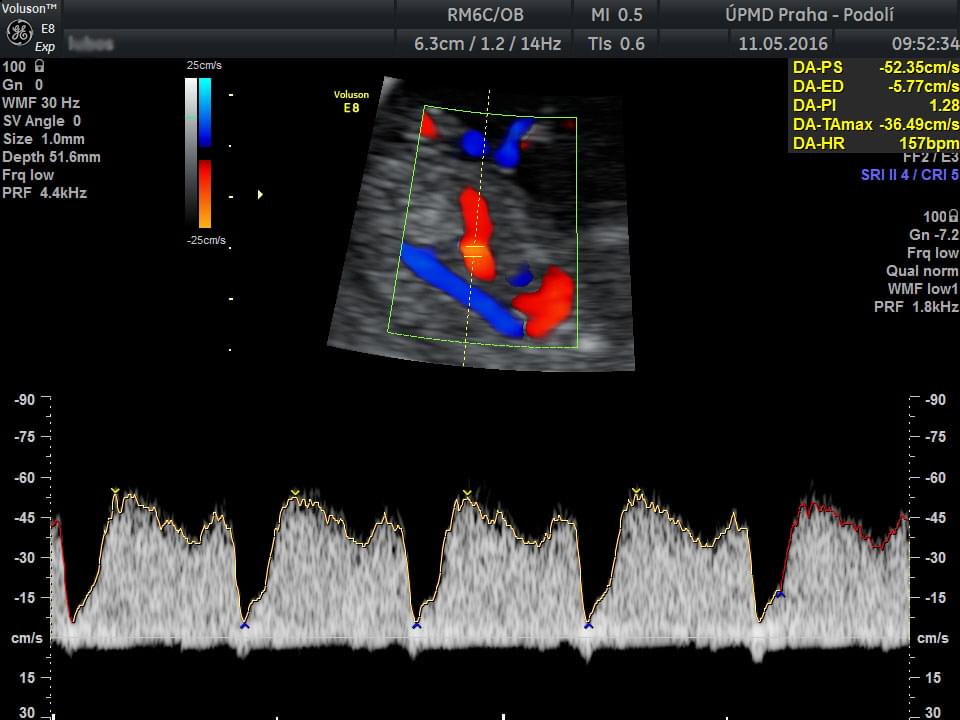
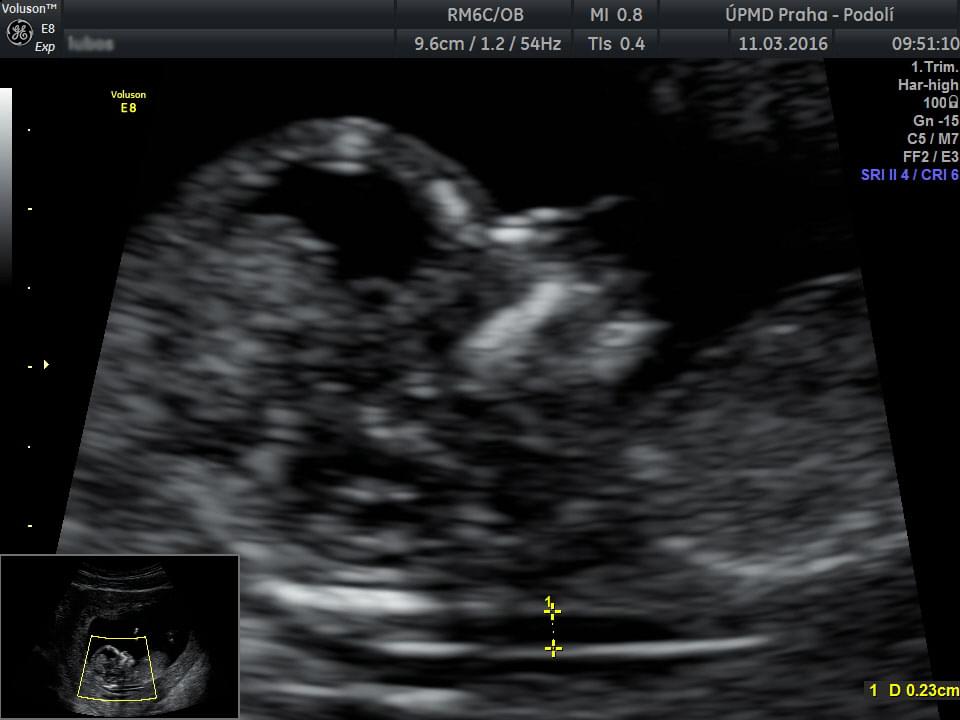
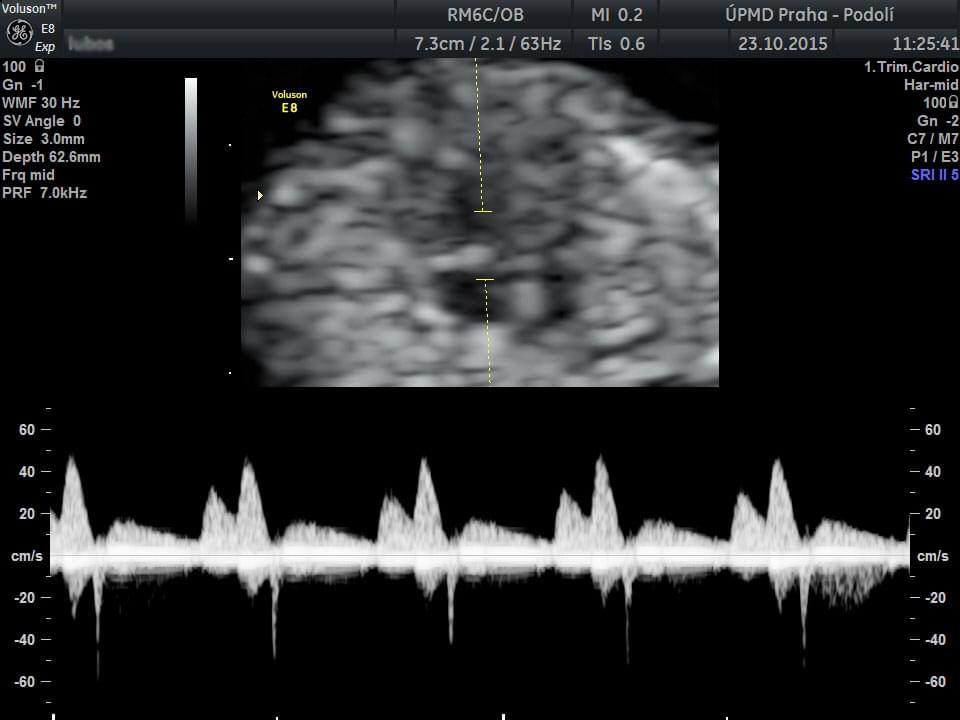
CO VYŠETŘUJEME : změření CRL (temeno-kostrční délka) k upřesnění datace těhotenství, změření šíře šíjového projasnění NT (nuchal translucency), změření srdeční frekvence plodu, event. přítomnost dalších markerů - nosní kost, trikuspidální regurgitace, ductus venosus. V rámci screeningu preeklampsie měříme ještě průtok v děložních arteriích matky - arteria uterina.
Na konci ultrazvukového vyšetření již známe výsledek kombinovaného screeningu, který kalkuluje riziko s anamnestickými údaji matky (věk, anamnéza, aj.), výsledky biochemických markerů ze séra matky a výsledky ultrazvukového vyšetření. Pokud je test pozitivní - t.j. riziko vyšší než 1:100 - nabízíme pacientce genetickou konzultaci a doporučujeme invazivní vyšetření - odběr choriových klků anebo amniocentézu.
Jako součást kombinovaného screeningu v 1. trimestru provádíme i screening preeklampsie a růstové retardace plodu, stanovení rizika předčasného porodu.
Preeklampsie
Preeklapmpsie je závažnou komplikací těhotenství. Projevuje se zvýšením krevního tlaku, přítomností bílkoviny v moči a dalšími změnami jaterních a ledvinných funkcí matky. Ve své plně rozvinuté podobě může být velmi závažným, až život ohrožujícím stavem. Pravděpodobnost rozvoje tohoto onemocnění během těhotenství lze určit pomocí screeningového vyšetření v 11.-13. týdnu těhotenství. Kalkulace je založena na kombinaci údajů o matce (věk, váha, výška), rizicích v osobní anamnéze matky (vysoký krevní tlak před těhotenstvím, diabetes melitus, jiné systémové onemocnění, výskyt preeklampsie v minulé graviditě, kouření apod.), ultrazvukovém vyšetření (průtokové parametry v děložních cévách matky), středním arteriálním tlaku matky a hladinou některých biochemických markerů z krve matky (PlGF a PAPP-A). Přínosem tohoto testu je stanovení zvýšeného rizika rozvoje preeklapmsie během gravidity již v v začátku těhotenství. V případě pozitivního výsledku screeningu se celosvětově doporučuje užívání kyseliny acetylsalicilové (např. Aspirin 100mg) denně do 36.týdne těhotenství. Tento postup radikálně snižuje výskyt preeklampsie v aktuálním těhotenství.
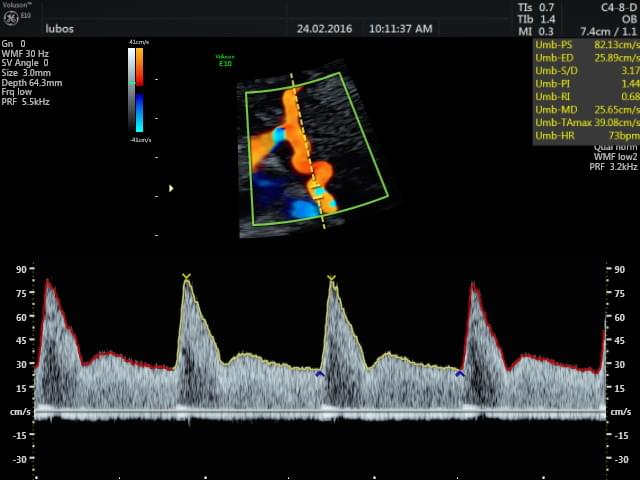

FGR
Růstová restrikce plodu (FGR) je stavem, kdy jedinec během svého vývoje nedosahuje takovou velikost, která by odpovídala jeho genetickému nastavení. Plody zatížené růstovou restrikcí vykazují výrazně vyšší nemocnost v peripartálním období, i v dalším vývoji po porodu. V těžkých nepoznaných případech může dojít i k nitroděložního úmrtí plodu.
Pravděpodobnost, že plod začne během svého nitroděložního vývoje zaostávat za svoji předpokládanou váhou, jsme schopni s určitou přesností odhadovat již v I. trimestru. Test prováděný v 11.-13. týdnu těhoteství kalkuluje tuto pravděpodobnost na základě kombinace informace o matce (věk, výška, váha), rizikové faktory v osobní anamnézy matky (vysoký krevní tlak před těhotenstvím, diabetes melitus, jiné systémové onemocnění, výskyt FGR v minulé graviditě, kouření apod.), ultrazvukovém vyšetření (průtokové parametry v děložních cévách matky), středním arteriálním tlaku matky a hladinou některých biochemických markerů z krve matky (free Beta-hCG a PAPP-A). Podobně jako v prevenci preeklampsie je v případě vysokého rizika rozvoje FGR prokázán pozitivní efekt pravidelného užívání 100 mg kyseliny acetylsalicilové (např. Aspirin).
Screening předčasného porodu:
z biochemických markerů odebraných při prvotrimestrálním screeningu (PAP-A, HCG) se spolu s dalšími parametry lze zhodnotit i riziko předčasného porodu. Předčasný porod, je porod před dokončeným 37. týdnem těhotenství. Sledovanými parametry je věk matky, počet porodů v minulosti, délka děložního hrdla (měřená ultrazvukovou vaginální sondou) a průtokové parametry krve v cévách vyživujících dělohu (arteria uterina). Při zvýšeném riziku předčasného porodu je doporučené pravidelné sledování délky děložního hrdla.